
 |
Artículo de investigación
María del Pilar López Gabeiras1
1 ![]() 0000-0002-1067-6173.
Universidad Austral, Argentina. mlopezga@cas.austral.edu.ar
0000-0002-1067-6173.
Universidad Austral, Argentina. mlopezga@cas.austral.edu.ar
Recepción: 21/01/2022
Envío a pares: 28/01/2022
Aprobación por pares: 11/06/2022
Aceptación: 07/09/2022
Para citar este artículo / To reference this article / Para citar este artigo: López Gabeiras MP. La importancia de la comunicación médico-paciente: un estudio en Argentina. Pers Bioet. 2022;26(2):e2625. DOI: https://doi.org/10.5294/pebi.2022.26.2.5
Resumen
Objetivo: Analizar la importancia de la comunicación
en la relación médico-paciente y recopilar información sobre la percepción
durante su práctica.
Método: Se realiza una revisión bibliográfica y
una encuesta (participaron 105 médicos en Argentina).
Resultados: Los resultados muestran que la
mayoría de los profesionales refiere dificultades en la comunicación y que
estas dificultan la atención. Los médicos manifestaron dificultades para
comunicar malas noticias, mayormente en las áreas clínicas, y que la habilidad
de ponerse en el lugar del paciente es fundamental para la comunicación de
dichas noticias. Los jóvenes consideran de manera significativa que la
comunicación de malas noticias depende de la práctica.
Conclusiones: Las habilidades comunicativas son
indispensables. Existe evidencia para sugerir que es necesario profundizar en
la adquisición de competencias comunicativas y valores éticos.
Palabras clave (Fuente: DeCS): Relación médico-paciente; habilidades de comunicación; educación médica; ética; malas noticias; comunicación.
Abstract
Objective: To discuss the
importance of communication in the doctor-patient relationship and collect
information about perception during their practice.
Materials and methods: A literature review and a survey were conducted (105 doctors in
Argentina participated).
Results: Most professionals
report communication difficulties, which hinder care. Physicians expressed
difficulties communicating bad news, primarily in clinical areas, and the
ability to put themselves in the patient’s shoes is essential for giving such
news. Young people significantly consider that the communication of bad news
depends on practice.
Conclusions: Communication
skills are critical. Evidence suggests that it is necessary to look into the
acquisition of communication skills and ethical values.
Keywords (Source: DeCS): Physician-patient relations; communication skills; medical education; ethics; bad news; communication.
Resumo
Objetivo: analisar a importância da comunicação na relação entre médico e paciente, e coletar informações sobre a percepção durante sua prática.
Método: são realizados uma revisão bibliográfica e um questionário, do qual participaram 105 médicos na Argentina.
Resultados: a maioria dos profissionais refere dificuldades na comunicação e que estas prejudicam o atendimento. Os médicos manifestaram dificuldades para comunicar más notícias,
predominantemente nas áreas clíngicas,
e que a habilidade de se colocar no lugar do paciente é fundamental para a comunicação dessas notícias. Os jovens consideram de maneira significativa que a comunicação de más notícias depende da prática.
Conclusões: as habilidades
comunicativas são indispensáveis. Há evidência para sugerir
que seja necessário aprofundar sobre a aquisição de competências comunicacionais e
valores éticos.
Palavras-chave (Fonte: DeCS): Relação médico-paciente; competências comunicacionais; educação médica; ética; más notícias; comunicação.
Introducción
La relación médico-paciente ha ocupado siempre un lugar central en la actividad médica. Es una de las relaciones profesionales más complejas y significativas. Podemos considerarla la base que sustenta todo acto médico. Es por ello por lo que ha sido objeto de estudio y de gran debate. De las Heras reconoce que desde la primera entrevista entre el profesional y su paciente se establece una “alianza médica” basada en la mutua confianza. Es decir, que ambos deciden establecer una relación que facilitará, con la colaboración de ambos, la atención médica del paciente (1).
Por ese motivo podemos afirmar que la relación médico-paciente, como explica Mendoza, es ante todo un encuentro interpersonal en el que ambas partes deliberan conjuntamente para tomar las decisiones más acertadas, siempre en el marco de los principios de la bioética y los derechos fundamentales de la persona humana (2).
A su vez, es evidente que la comunicación entre ambos será el vehículo que permitirá que ese encuentro obtenga el fin esperado. En este sentido, Peretti llega a afirmar que la relación médico-paciente sería un sistema de comunicación, en el que cada parte constituye una unidad receptora-emisora de información (3).
La comunicación adecuada y efectiva, con la información que ambas partes necesitan, hace posible que se establezca ese importante nexo, se mantenga en el tiempo y obtenga el resultado esperado. De ahí la importancia de este medio, que sirve de canal para que el paciente pueda expresar sus necesidades y deseos, y el médico pueda ayudarle convenientemente con los conocimientos y recursos que su ciencia puede ofrecer. Entendemos que muchos temas que interesan a la bioética se relacionan con aspectos de una comunicación útil y eficaz, que verdaderamente sirva para respetar los intereses del paciente, en su condición de persona vulnerable, y, por otro lado, con esa comunicación se pueden tomar decisiones adecuadas para su posible curación o, al menos, para el alivio de su mal. Cabe aclarar que, aunque en general usamos en este artículo la expresión comunicación médico-paciente, la mayoría de los comentarios se podrán aplicar al resto del equipo tratante (4).
En los últimos tiempos ha tomado relevancia la necesidad de adquirir habilidades de comunicación. Actualmente, se considera que estas desempeñan un papel notable en la educación médica de grado. Ante esa situación, cabe preguntarse: ¿pueden los profesionales de la salud considerar que la formación recibida sobre estas herramientas es suficiente para el desempeño de su profesión? ¿Se sienten seguros en el ejercicio habitual de dichas herramientas? ¿Es suficiente la formación que se ha recibido en el grado? O ¿es necesario plantear la necesidad de formación en estas habilidades en instancias superiores? ¿Los problemas de comunicación surgen por falta de las herramientas apropiadas o, además, hay otros aspectos a tener en cuenta?
Con estos interrogantes, nos planteamos obtener información sobre la percepción que tienen los profesionales médicos en Argentina sobre la importancia y las dificultades en la comunicación durante su práctica profesional. Posteriormente, se realiza un análisis sobre la comunicación en la relación médico-paciente y las dificultades que esta presenta en la atención sanitaria. Los resultados de nuestra investigación quedan expuestos en este artículo.
Método
1. La revisión bibliográfica se realizó con Proquest, empleando las siguientes palabras clave: “doctor and patient relationship”, “doctor patient communication”, “decision making”, “Bioethics”, “empathy”. El criterio de inclusión fue: publicaciones completas, con referato, de los últimos 10 años. El criterio de exclusión fue: artículos referidos a patologías particulares.
2. La encuesta se hizo por medio de una aplicación digital que asegura que las respuestas sean anónimas (Google Forms). Los envíos se hicieron a médicos en Argentina. El formulario recogía los siguientes datos:
a. Años de ejercicio profesional (en rangos de a 5 años).
b. Área de actividad del encuestado: 1. Terapia intensiva de adultos (considerándola un área donde la comunicación de malas noticias se presenta con mayor frecuencia), 2. Clínica, 3. Quirúrgica.
c. Sexo del encuestado (con la posibilidad de no expresarlo, si lo prefería así).
Se presentaron las siguientes preguntas:
a. ¿Ha encontrado dificultades en el uso de las herramientas de comunicación médico-paciente recibidas en la formación universitaria de grado?
b. Teniendo en cuenta su experiencia profesional: ¿opina que las dificultades de comunicación médico-paciente hacen significativamente más difícil la atención médica?
c. ¿Considera que aprender a comunicar malas noticias en la atención biomédica es solo una cuestión de práctica?
d. En su práctica profesional, ¿ha notado dificultades para comunicar malas noticias?
e.En su opinión, ¿cuál le parece que es la principal habilidad necesaria para comunicar malas noticias en la atención biomédica?
Las primeras tres preguntas daban 5 opciones: 1. Nada de acuerdo, 2. Algo de acuerdo, 3. Parcialmente de acuerdo, 4. Bastante de acuerdo y 5. Totalmente de acuerdo. La cuarta pregunta también tenía 5 opciones: 1. Nunca, 2. Pocas veces, 3. Algunas veces, 4. Bastantes veces y 5. Siempre. La última tenía las siguientes opciones: 1. Saber tomar distancia del paciente, 2. Saber ponerse en el lugar del paciente, 3. Es una cualidad innata, relacionada con la personalidad del profesional, 4. Otra (decir cuál).
Una vez realizadas las encuestas correspondientes, se procedió al análisis estadístico de los datos obtenidos para cada una de las preguntas a través del programa SPSS.
Resultados
Se analizaron datos sobre 105 respuestas en total. El 68 % de los participantes tenía más de 11 años de ejercicio en la profesión (tabla 1).
Tabla 1. Años de ejercicio profesional
Años de ejercicio |
N |
% |
0-5 años |
8 |
7,6 % |
6-10 años |
25 |
23,8 % |
11-20 años |
38 |
36,2 % |
> 20 años |
34 |
32,4 % |
Fuente: elaboración propia.
El 69,5 % de los encuestados pertenecieron al sexo femenino y el 30,5 % al sexo masculino. Aunque se incluyó un tercer apartado para los casos no comprendidos en los anteriores, no fue optado por los participantes.
Las áreas de actividad de los encuestados se distribuyeron de la siguiente manera: un 13,3 % correspondiente a la terapia intensiva; el 18,1 %, al área quirúrgica; y la mayoría de los participantes pertenecían al área clínica, siendo el 66,7 % del total.
Los porcentajes de respuestas sobre la presencia de dificultades en el uso de las herramientas de comunicación médico-paciente recibidas en el transcurso de la carrera se observan en la figura 1. Los resultados indican que la mayoría de los participantes refieren algún grado de dificultad en esta área.
Figura 1. ¿Ha encontrado dificultades en el uso de las herramientas de comunicación médico-paciente recibidas en la formación universitaria de grado?
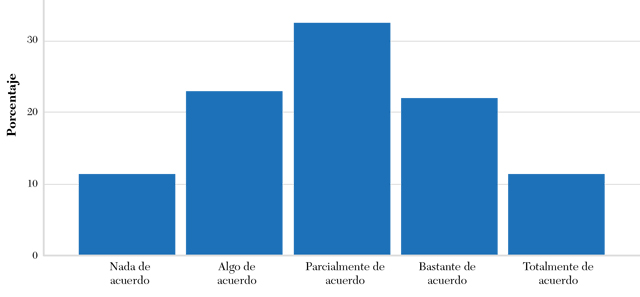
Fuente: elaboración propia.
El 62,9 % de los encuestados opina que las dificultades en la comunicación médico-paciente hacen significativamente más difícil la atención médica (figura 2).
Figura 2. Teniendo en cuenta su experiencia profesional, ¿opina que las dificultades de comunicación médico-paciente hacen significativamente más difícil la atención médica?

Fuente: elaboración propia.
A continuación, les preguntamos si consideraban que la mejora en la comunicación de malas noticias solo era una cuestión de práctica, y encontramos que solo el 15,2 % estaba totalmente o bastante de acuerdo con esta afirmación (figura 3), siendo los grupos etarios más jóvenes los que consideraron que la comunicación de malas noticias depende en mayor medida de la práctica, por sobre los grupos de 6 a 20 años de ejercicio profesional, de manera significativa (Anova F (3, 104) = 5,63, p < 0.01, prueba post hoc Scheffé 0-5 años vs 6-10 años = 1,34, p < 0,05; prueba post hoc Scheffé 0-5 años vs 11-20 años = 1,22, p < 0,05) (tabla 2).
Figura 3. ¿Considera que aprender a comunicar malas noticias en la atención biomédica es solo una cuestión de práctica?

Fuente: elaboración propia.
Tabla 2. Media y desvió típico de la comunicación de malas noticias depende en mayor medida de la práctica por los diferentes años de ejercicio profesional
Años de ejercicio |
M |
DE |
0-5 años n = 8 |
3,38 |
0,92 |
6-10 años n = 25 |
2,04 |
1,06 |
11-20 años n = 38 |
2,16 |
1,03 |
> 20 años n = 34 |
2,74 |
1,14 |
Fuente: elaboración propia.
Sobre su propia experiencia, les preguntamos si habían tenido dificultades para comunicar malas noticias. Los porcentajes de respuesta se presentan en la figura 4. Los resultados indican que la mayoría de los participantes refieren haber presentado dificultades para la comunicación de dichas noticias. Encontramos que las áreas clínicas han notado mayor dificultad para comunicar malas noticias por sobre los profesionales en las áreas de terapia (Anova F (2, 102) = 5,38, p < 0,01, prueba post hoc Scheffé = 0,73, p < 0,01). No se encontraron diferencias estadísticamente significativas entre las otras especialidades (tabla 3).
Figura 4. En su práctica profesional ¿ha notado dificultades para comunicar malas noticias?
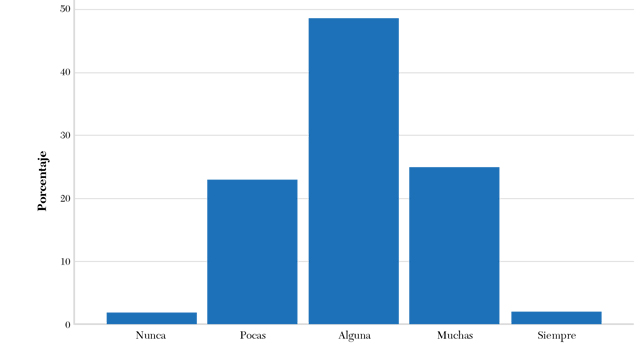
Fuente: elaboración propia.
Tabla 3. Media y desvió típico de dificultades para comunicar malas noticias en las diferentes áreas de actividad
Áreas de actividad |
M |
DE |
Terapia intensiva n = 14 |
2,43 |
0,85 |
Clínica n = 70 |
3,16 |
0,69 |
Quirúrgica n = 19 |
3,5 |
0,91 |
Fuente: elaboración propia.
Finalmente, recurrimos a la experiencia profesional de los médicos para determinar cuál es, según ellos, la principal habilidad para comunicar malas noticias en la atención biomédica. El 65,7 % respondió saber ponerse en el lugar del paciente, el 6,7 % afirmó que es una cualidad innata y solo el 1 % mantiene que saber tomar distancia del paciente es la principal habilidad. El resto (26,7 %) respondió con otro tipo de observación.
Discusión
La comunicación médico-paciente
Tanto el paciente como el médico son dos personas y, por lo tanto, sujetos morales autónomos, pero, con el mismo interés compartido, buscan colaborar mutuamente en beneficio del paciente. Es decir, la mejor o peor comunicación termina afectando al paciente desde un punto de vista bioético.
Como explican Hernández-Torres et al., para hacer un diagnóstico acertado y proponer un tratamiento adecuado, el profesional no solo debe acceder a los aspectos biológicos del paciente, sino también a sus dimensiones psicológica y social, lo cual significa adentrarse en aspectos de amplio contenido personal y afectivo. Simultáneamente, deberá hacerse entender por el paciente y su familia, lo cual se dará propiamente si estos perciben que él “se ha hecho cargo de la situación” y busca la mejor solución para el paciente (5).
Ese acceso a diversos aspectos íntimos del paciente tiende a recuperar su integridad, rota por la enfermedad. Compartimos la opinión de Pellegrino, quien considera la integridad de una persona como “la relación balanceada entre los aspectos corporal, psicosocial e intelectual de su vida” (6). Según este autor, la posibilidad de esa desintegración crea en el médico la obligación de buscar la recuperación de la unidad en el paciente, y esto constituye la base de la relación médico-paciente. Por ese motivo, puede decirse que la relación que se establece entre el profesional y su enfermo debería ser holística (7).
Es conocida la evolución que ha experimentado la práctica de la atención sanitaria en los últimos años. Los avances en los conocimientos y en los medios terapéuticos han llevado a una gran especialización. Esto, al mismo tiempo, ha facilitado que cada profesional se enfoque en las patologías que debe atender. Por un lado, se ha conseguido un avance extraordinario en los resultados, pero, por el otro, es muy grande el peligro de olvidar que detrás de la patología encontramos a una persona. Las exigencias de la profesión tienden a restar importancia a todo lo que vaya más allá del problema a solucionar. Y la consecuencia es que la persona (en este caso el paciente) se pierde de vista en pos de una mayor eficacia.
La obligación generada en el médico, a partir de la situación de vulnerabilidad provocada por la enfermedad, exige que el profesional procure la recuperación de esa integridad que el paciente ha perdido. Esta condición es la que hace que el paciente confíe en el médico y lo haga partícipe de una porción de su intimidad. El paciente asume el riesgo de esa exposición, en la medida en que el profesional se muestre digno de confianza.
La confianza es una condición psicológica básica que determina la eficacia de la relación médico-paciente. Como señala Herranz, ningún momento de la relación médico-enfermo puede realizarse plenamente sin que exista esa confianza: la necesita el enfermo para decidir acudir al médico, para relatarle los problemas más o menos íntimos que lo afectan, para aceptar los consejos y medidas terapéuticas, y para acudir de nuevo al profesional (8).
Podría parecer que la confianza es un aspecto de la relación que es muy difícil de evaluar, como si fuera un término etéreo e indeterminable. Sin embargo, Barnard (2016) menciona los siguientes criterios que constituyen la confiabilidad de los profesionales de la salud (tabla 4).
Tabla 4. Criterios que hacen confiable a un profesional de la salud
Tipo de criterio |
Descripción |
Técnico - científico |
• Competencia técnica. |
Ético |
• Respeto por la individualidad y
promoción de la autodeterminación. |
Relacional |
• Empatía. |
Fuente: elaboración propia.
Hemos agrupado los criterios en el cuadro de acuerdo con el tipo: técnico-científico, ético y relacional. Es evidente que la mayor parte corresponde a los valores éticos que el paciente observa en el actuar del médico. Es decir, que el paciente estará dispuesto a buscar la ayuda del médico, en la medida en que compruebe que este busca el bien integral del enfermo (9).
Luego de plantear los criterios de confiabilidad, Barnard (2016) sostiene también la necesidad de ganarse la confianza del paciente y de su familia, por medio de un diálogo que ayude a conocer bien a la persona y sus circunstancias, lo que permitirá saber qué condiciones facilitan y justificarían esa actitud . Aquí no solo intervienen aspectos relacionados con la personalidad, sino también factores sociales, culturales, étnicos, educativos, entre otros.
En ese intercambio, la comunicación no verbal cobra una gran incidencia. Como señalan Flórez Lozano et al. (10), en el proceso comunicacional la percepción de la información visual tiene más fuerza que la auditiva, de manera que la diferencia entre conducta no verbal y conducta verbal es de 5 a 1 a favor de la primera (10). Las funciones de esta comunicación incluyen: transmitir, enfatizar y contradecir. También interviene significativamente la comunicación paraverbal. Por ejemplo, los cambios en la entonación y velocidad a lo largo del discurso se interpretan como diferentes significados emocionales referidos a cada uno de los distintos temas que integran la conversación (11).
Es importante tener en cuenta que, en el ámbito de la comunicación médico-paciente, la subjetividad aparece en todas las dimensiones del proceso informativo. Desde la subjetividad propia del profesional hasta la particular interpretación del receptor, que, en el caso del paciente y su familia, está especialmente atravesada por la enfermedad (12). Por ejemplo: una misma información puede ser expresada por el médico en términos del lenguaje coloquial con distintos alcances (13) y, a su vez, entendida por el paciente con otro significado (14).
Por esa razón, para que la comunicación cumpla su papel, hará falta cuidar el contenido de la información y el modo de transmitirla. El criterio para valorar su adecuación sería que el paciente entienda cuál es su verdadera situación y su pronóstico, y que estos datos sirvan, luego, para la toma de decisiones compartidas entre el enfermo y el equipo tratante. Esto se acentúa cuanto más crítica es la situación del paciente (7). En la práctica médica, muchas veces se reduce la comunicación a los datos necesarios para que este conozca su situación y firme el consentimiento informado. La experiencia demuestra que muchos enfermos ven la parte del consentimiento como un trámite más, que tiene muy poca injerencia en su decisión final: algunos no recuerdan haberlo firmado y otros no lo leen o leen lo que consideran la información imprescindible, antes de firmar (15).
En otras palabras: la finalidad del diálogo entre el paciente y el médico debe ser que el paciente entienda su situación y cuáles son las alternativas, cada una con sus pros y sus contras, y que tome una decisión verdaderamente autónoma, y esto se logra en un ámbito de confianza entre ambos. La desconfianza del paciente es la que muchas veces puede empujar al médico a resguardarse en un instrumento legal, en el que el bien del paciente no necesariamente es el objetivo primordial.
Aquí es aplicable la teoría de la ética del discurso de Habermas (16), como afirma Bateman, en lo tocante a que propone que las dos partes en diálogo interactúen en busca de una interpretación compartida de la situación, sin imponer su propio punto de vista, sino con una actitud abierta hacia el otro. Ambos deberían plantear sus puntos de vista de manera respetuosa hacia la otra parte (17). Y lo que los une es que comparten el mismo fin: el bien del paciente (que, en muchos casos, coincidirá con la elección de un tratamiento eficaz para su condición).
Dentro de lo que venimos tratando sobre comunicación entre el paciente y el médico, Caridi Family et al. (18) aportan el modelo collaborative decision making, pensando especialmente en enfermedades crónicas e incurables. Proponen la participación de toda la familia en las decisiones terapéuticas y en el acompañamiento del enfermo, por medio de una profundización en el conocimiento de la patología del paciente y de una apertura en el concepto de salud, que no se limite a buscar exclusivamente la cura (18). Es decir, amplía la intervención a todos los familiares que rodean al paciente y que le ayudarán a recuperarse.
Dificultades de comunicación en la atención sanitaria
Saber comunicar es una habilidad que los seres humanos tenemos en mayor o menor grado. En la relación médico-paciente, esta herramienta constituye un pilar básico de la competencia clínica (19). Se debe tener en cuenta que comunicar no es lo mismo que informar. Vale la pena recurrir al significado de cada uno de estos términos.
El primer significado de informar es: “dar noticia de algo”. El segundo es “dar forma”, en cuanto que la instrucción perfecciona a quien la recibe (20). Por lo tanto, el significado de informar tiene un mayor alcance que el mero transmitir datos. Hace referencia al efecto que estos provocan en quien los recibe.
A su vez, el primer significado de comunicar es “hacer a una persona partícipe de lo que se tiene”. El segundo es “descubrir, manifestar o hacer saber a alguien algo” (21). Es decir, se comparte algo, que se pone en común. Y eso que se comparte une de alguna forma a las partes que intervienen. Por lo tanto, comunicar e informar no son acciones intercambiables. Si bien la comunicación médico-paciente incluye información, hace referencia también al nexo que se establece entre ellos.
Debe agregarse que, muchas veces, los profesionales de la salud deben comunicar malas noticias, como, por ejemplo, la existencia de una patología grave, la falta de respuesta del organismo del paciente a la terapia instaurada, o la incertidumbre de un pronóstico que puede tener un final funesto. Ramírez Ibáñez y Ramírez-de la Roche (22) definen la mala noticia como “aquella que altera o cambia la perspectiva del paciente y su familia de manera drástica y negativa; causa alteración emocional de forma adversa o grave, y afecta su visión futura” (22).
Es evidente que nunca es fácil dar una mala noticia. Más aún cuando esa mala noticia está referida a la salud del propio receptor de la información (23). Y a esto se agrega que, sobre esa mala noticia, luego habrá que tomar decisiones razonables, en conjunto, entre el equipo tratante y el paciente y su familia (24).
Todo esto se encuadra en la evolución que ha venido experimentando la relación médico-paciente durante el siglo XX. Como explica Herranz, el profesional de la salud ha pasado de una situación privilegiada, con un prestigio indiscutido, a la de un prestador de servicios sustituible, al que cada vez más se le exige ofrecer el resultado esperado por el paciente (25). Se observa que hay otra fuente de tensión entre la necesidad de comunicar la verdad al paciente y las expectativas que este tiene sobre lo que el profesional podrá brindarle.
En conclusión, se podría decir que la comunicación entre el médico y el paciente es, al mismo tiempo, un aspecto clave para lograr la mejora del paciente, y también un punto lleno de dificultades que amenazan ese objetivo. Muchas veces, se piensa que la práctica profesional desarrollará las habilidades que el profesional necesita para sortear esos obstáculos. Si bien es cierto que la práctica ayuda y que una serie de herramientas contribuyen a mejorar la comunicación entre el paciente y el médico, opinamos que esa solución es parcial y, por lo tanto, incompleta.
Por estos motivos, hicimos una encuesta a profesionales médicos sobre la importancia que atribuían y las dificultades que encontraban en la comunicación en su práctica profesional. A través de los resultados, deseamos mostrar un poco la realidad que venimos mencionando, y hacer una propuesta que sirva para encontrar una solución.
De acuerdo con lo mencionado, las dificultades en la comunicación pueden afectar la atención adecuada del paciente, por lo que la comunicación tiene gran relevancia desde el punto de vista bioético. Pudimos ver que la mayoría de los aspectos más destacados en la comunicación médico-paciente corresponden a criterios éticos, que permiten generar un ambiente de confianza que facilita la colaboración del enfermo y, por lo tanto, el entendimiento con el médico, siendo esto particularmente necesario en la toma de decisiones o cuando se trata de comunicar malas noticias.
Como hemos mostrado, las habilidades de comunicación no son necesariamente innatas, sino que necesitan ser cultivadas y perfeccionadas. Es por esto por lo que deberían ser un objetivo primordial en la educación médica: diversos autores han elaborado bibliografía muy útil en este campo (26-29). La comunicación es el medio que permite acercar la técnica médica a la persona del paciente. Su importancia estriba en que es el canal que inicia y fortalece la relación médico-paciente, para que esta, a su vez, sirva para poner a disposición del enfermo todo lo que la medicina puede ofrecer.
A través de esta investigación hemos podido evidenciar cómo las dificultades en la comunicación médico-paciente siguen siendo un problema en la práctica actual en Argentina, lo cual requiere mayores esfuerzos para reformar y humanizar la educación médica.
La gran mayoría de los encuestados opina que una mala comunicación médico-paciente hace significativamente más difícil la práctica médica. Esto pone en evidencia, como hemos expresado anteriormente, que las habilidades de comunicación son requisito esencial en la relación médico-paciente, y mejoran la satisfacción de este, los resultados clínicos y la toma de decisiones.
Del mismo, modo se buscó determinar si la formación de grado es insuficiente para cubrir las necesidades de la actividad profesional. En nuestra investigación, pudimos evidenciar que la mayoría de los participantes expresaba algún grado de dificultad, lo que pone de manifiesto que, a pesar del desarrollo de la educación en los últimos años en esta área, aún existe la necesidad de profundizar en el aprendizaje de habilidades de comunicación en la formación básica.
Futuras investigaciones pueden ayudar a explorar con más detalle cómo realizar modificaciones específicas en la formación de grado que permitan una mejor comprensión de la comunicación médico-paciente, para formar médicos más preparados no solo en las áreas técnicas, sino también en las éticas y relacionales.
No hay dudas: las habilidades de comunicación son competencias que necesitan la práctica para ser adquiridas, por lo que, muchas veces, se cree que solo el ejercicio de la profesión será suficiente para consolidarlas. Pero, como podemos comprobar, muchos de los profesionales han experimentado que la sola práctica médica no es suficiente para adquirir las herramientas necesarias con el fin de poder comunicar adecuadamente, en especial cuando se trata de transmitir malas noticias.
Uno de los hallazgos del estudio es el resultado que indicaría que los profesionales de las áreas clínicas presentan mayor dificultad a la hora de comunicar malas noticias que sus colegas que se desempeñan en el área de terapia. Creemos que esto puede deberse a la expectativa propia de los pacientes que se encuentran en una situación más vulnerable, estando más preparados para recibir malas noticias. Esta hipótesis podría estudiarse en investigaciones futuras.
Creemos también que sería necesario plantear, dentro de la formación de posgrado, currículos que incluyan la enseñanza de habilidades específicas relacionadas con el contenido y el proceso de comunicación, sin dejar de tener presentes los aspectos bioéticos de esta, que, como hemos visto, son parte relevante y permiten que el paciente deposite en el profesional de salud su confianza (30).
Conclusiones
Podemos afirmar que las habilidades comunicativas son una herramienta indispensable para el ejercicio de todas las competencias médicas y para fortalecer la relación médico-paciente.
Existe evidencia para sugerir la necesidad de ampliar y profundizar la adquisición de competencias comunicativas y valores éticos, de manera integrada al resto de competencias del profesional en medicina, tanto en la formación médica de grado como en la de posgrado.
La educación médica enfrenta desafíos en la formación de profesionales empáticos que tengan buenas habilidades de comunicación con el paciente y verdadero interés por su bienestar. Esta condición es necesaria para saber despertar su confianza, lo que facilita y hace más eficaz la alianza entre el médico y el paciente.
Esperamos que este estudio contribuya, ofreciendo bases contextualizadas a nuestra realidad, a abordar más adecuadamente el tema de la comunicación en la formación médica.
Referencias
1 De las Heras J. La relación médico-paciente. En: Polaino-Llorente A. Manual de Ética General. Madrid: Rialp; 1994. p. 271-278
2 Mendoza A. La relación médico paciente: consideraciones bioéticas. Rev Peru Ginecol Obstet. 2017;63(4):555-564. DOI: https://doi.org/10.31403/rpgo.v63i2029
3 Peretti MCV. La relación médico-paciente. En: Fahrer RD y Magaz A. Temas de psicología médica. Buenos Aires: CTM Servicios Bibliográficos; 1988. p 107-134.
4 Molina-Mula J, Gallo-Estrada J, Perelló-Campaner C. Impact of interprofessional relationships from nurses’ perspective on the decision-making capacity of patients in a clinical setting. Int J Environ Res Public Health. 2017;15(1):49. DOI: https://doi.org/10.3390/ijerph15010049
5 Hernández-Torres I, Fernández-Ortega MA, Irigoyen-Coria A, et al. Importancia de la comunicación médico-paciente en medicina familiar. Archivos en Medicina Familiar. 2006;8(2):137-144.
6 Pellegrino ED. The relationship of autonomy and integrity in medical ethics. Bull Pan Am Health Organ. 1990;24(4):361 371.
7 Persaud-Sharma D, Govea M, Hernández R. Medical ethics and the biopsychosocial model for patient care: a case analysis for improved communication, clinical time, and error avoidance. Cureus. 2020;12(6):e8535. DOI: https://doi.org/10.7759/cureus.8535
8 Herranz G. Comentarios al Código de Ética y Deontología Médica. Pamplona: Eunsa; 1995.
9 Varkey B. Principles of clinical ethics and their application to practice. Med Princ Pract. 2021;30(1):17-28. DOI: https://doi.org/10.1159/000509119
10 Flórez Lozano JA, Martínez Suárez PC, Valdés Sánchez C. Análisis de la comunicación en la relación médico-paciente. Med Integral. 2000;36(3):113. Disponible en: https://www.elsevier.es/es-revista-medicina-integral-63-articulo-analisis-comunicacion-relacion-medico-paciente-15330
11 Van-der Hofstadt Román CJ, Quiles-Marcos Y, Quiles-Sebastián MJ. Técnicas de comunicación para profesionales de enfermería. [Internet]Valencia: Generalitat Valenciana; 2006. [Consulta: 3 jul 2021]. Disponible en: https://www.aeesme.org/wp-content/uploads/2014/11/Tecnicas-de-comunicacion-en-Enfermeria.pdf
12 Seidlein AH, Salloch S. Illness and disease: an empirical-ethical viewpoint. BMC Med Ethics. 2019;20(5). DOI: https://doi.org/10.1186/s12910-018-0341-y
13 Batten JN, Wong BO, Magnus DC. Response to commentaries: when “everyday language” contributes to miscommunication in serious illness. Camb Q Healthc Ethics. 2019;28(3):433-438. DOI: https://doi.org/10.1017/S0963180119000355
14 Batten JN, Wong BO, Hanks WF, Magnus DC. Treatability statements in serious illness: the gap between what is said and what is heard. Camb Q Healthc Ethics. 2019;28(3):394-404. DOI: https://doi.org/10.1017/S096318011900029X
15 Agozzino E, Borrelli S, Cancellieri M, Carfora FM, Di Lorenzo T, Attena F. Does written informed consent adequately inform surgical patients? A cross sectional study. BMC Med Ethics. 2019;20(1):1 . DOI: https://doi.org/10.1186/s12910-018-0340-z
16 Habermas J. The theory of communicative action: reason and the rationalization of society. Boston: Beacon Press; 1984.
17 Bateman LB. Exploring Habermas’ theory of communicative ethics as an approach to physician communication training: the case of pediatric end-of-life care. Soc Theory Health. 2018; 16:60-76. DOI: https://doi.org/10.1057/s41285-017-0043-4
18 Caridi Family, Poduri A, Devinsky O, et al. Experiencing positive health, as a family, while living with a rare complex disease: bringing participatory medicine through collaborative decision making into the real world. J Particip Med. 2020;12(2): e17602. DOI: https://doi.org/10.2196/17602
19 Alves de Lima. Habilidades de comunicación: un pilar básico de la competencia clínica. Revista del Conarec. 2003;19(68):19-24.
20 Real Academia Española. Informar. [Internet]. Diccionario de la Lengua Española. Madrid: Real Academia Española; 2021 [consulta: 16 jul 2021]. Disponible en: https://dle.rae.es/informar
21 Real Academia Española. Comunicar. [Internet]. Diccionario de la Lengua Española. Madrid: Real Academia Española; 2021 [consulta: 16 jul 2021]. Disponible en: https://dle.rae.es/comunicar
22 Ramírez-Ibáñez MT, Ramírez-de la Roche OF. Cómo comunicar malas noticias en la práctica médica. Aten Familiar. 2015;22(4):95-96. DOI: https://doi.org/10.1016/S1405-8871(16)30060-8
23 Monteiro MC, Magalhães AS, Féres-Carneiro T. et al. Terminality in the ICU: the emotional and the ethical dimensions of the medical care of the intensivist. Psicologia em Estudo. 2016;21(1). DOI: https://doi.org/10.4025/psicolestud.v21i1.28480
24 Dalal S, Moore JA, Gallagher CM. “We didn’t consent to this”. Narrat Inq Bioeth. 2017;7(2):171-178. DOI: https://doi.org/10.1353/nib.2017.0047
25 Herranz G. Aspectos éticos de la relación paciente-médico-instituciones públicas de salud. [Internet] Conferencia dictada en Ferrara, 2002. [Consulta: 16 jul 2021] Disponible en: https://www.unav.edu/web/unidad-de-humanidades-y-etica-medica/material-de-bioetica/conferencias-sobre-etica-medica-de-gonzalo-herranz/aspectos-eticos-de-la-relacion-paciente-medico-instituciones-publicas-de-salud
26 Filip-Ciubotaru F, Scripcaru C, Manciuc C, et al. Bioethical considerations within master-doctor binomial. Romanian J Bioeth. 2009;7(4):127-132. Disponible en: https://www.proquest.com/openview/129396faefb1504f6fcb0ac8eb78e06c/1.pdf?pq-origsite=gscholar&cbl=1536336
27 Slort W, Schweitzer BP, Blankenstein AH et al. Perceived barriers and facilitators for general practitioner-patient communication in palliative care: a systematic review. Palliat Med. 2011;25(6):613-29. DOI: https://doi.org/10.1177/0269216310395987
28 Jiang Y. Shi, L. Cao J. et al. Effectiveness of clinical scenario dramas to teach doctor-patient relationship and communication skills. BMC Med Educ. 2020;20:473 . DOI: https://doi.org/10.1186/s12909-020-02387-9
29 Morris DA, Johnson KS, Ammarell N et al. What is your understanding of your illness? A communication tool to explore patients’ perspectives of living with advanced illness. J Gen Intern Med. 2012;27(11):1460-1466. DOI: https://doi.org/10.1007/s11606-012-2109-2
30 Holmgren L. Empathic communications and narrative competence in contemporary medical education. Enthymema. 2016;(16):90-104. DOI: https://doi.org/10.13130/2037-2426/7662